【医師の転職】病院の医師以外で活躍できる仕事10選を徹底解説
医師も一人の人間です。あまりにもストレスが多い職場環境だとすべてを投げ出したくなることもあります。
やりがいだけではモチベーションを保ち続けることはできません。
病院を変えてもどこも大差はない。いっそ医師を辞めてしまおうかと思いつめている方も少なくないはずです。

だからって今さら医師をやめて何ができる?ほかに資格や経験もないし・・・
ちょっと待ってください!あきらめるのは早すぎます。医師の職場は病院やクリニックだけではありません。
最強資格「医師免許」は病院以外の職場でも需要が高まっています。これまで培ってきた医師としての経験・スキルを別のステージで活用してみませんか?
この記事では、実は選択肢の多い医師の転職先について具体例を挙げて紹介していきます。
後半では転職のお役立ち情報にも触れているので、ぜひ最後までご覧ください。
この記事で紹介する職業10選 1 老健医師 2 矯正医官 3 産業医 4 保険社医 5 メディカルドクター(MD) 6 医療系ベンチャー企業社員 7 医療コンサルタント 8 医学研究 9 医系技官 10公衆衛生医師 転職を考えている方に向けて ●医師の転職における失敗ポイントと対処法5選 ●転職の味方転職エージェントを選ぶポイント4選
Contents
最強資格「医師免許」を活かせる「医師以外の仕事」とは

医師は医師法により「医療及び保健指導を掌ることによつて公衆衛生の向上及び増進に寄与し、もつて国民の健康な生活を確保するもの」と定義されています。
つまり治療や診察だけでなく、国民の健康にまつわるありとあらゆる仕事が医師の守備範囲となるわけです。
最強資格「医師免許」を使いつつ、これまでとは違った働き方をするという意味での「医師以外」の仕事には次の2つの分野が考えられます。
1.病院やクリニック以外の医師にしかできない仕事
医師の常駐が義務付けられている介護施設・矯正施設などで、主に共同生活を送る利用者の健康管理をします。
そのほか施設運営や他職種への指導など医師以外の業務を兼務するケースがほとんどです。
2.臨床以外・ 他業種での医師の仕事
民間会社・大学・国や地方公共団体といった行政機関が主な活躍の場となります。
商品開発や研究・法整備などでその知識や経験が生かされる職場です。
次にこの2つの分野に関する具体的なお仕事を紹介していきます。
勤務医以外の転職を探すなら/
病院・クリニック以外の医師にしかできない仕事2選
介護老人保健施設 管理医師

こんな人が老健医師に向いている!
👍経験豊富なベテラン医師
👍日勤のみで緊急性の少ない仕事を望む人
👍マネジメント力がある人
介護老人保健施設(以下老健)とは、医師の管理のもと介護・医療スタッフが連携して要介護者の機能回復を図る施設です。
超高齢化社会を迎え老健における医師のニーズは年々高まっています。
老健の医師の配置基準が100:1のため、多くの施設では常勤医師1人の体制であり、基本的には施設長を兼任することになります。
仕事内容
◆入居者の健康管理や指導
老健は医療施設ではないため医療保険は使えません。したがって限られた治療しかできないのが実情です。
急変や転倒による骨折といった緊急事態では、救急搬送や通院がスムーズに行えるよう手配します。
日々の健康管理もさることながら、利用者の自宅復帰に向けたリハビリをスタッフに指示することも医師の大事な業務です。
病気の回復が難しい利用者については看取りを行う場合もあります。
◆要介護者の入退所の可否についての最終判断
入退所については通常医師と専門職の代表が参加して行われる「判定会議」にかけられます。
入所希望者から提出された書類や面談結果をもとに、判定会議参加者と合議の上で入所・退所の最終判断を下すのが医師の役割です。
◆看護師・介護士・リハビリ職なのスタッフへの指示・アドバイス
医師は老健で働いているすべてのスタッフの調整役でもあります。看護・介護・リハビリ・栄養など職種間の連携がうまくいかないと利用者の生活を守れません。
医師は全体のバランスを見ながら必要に応じて指示や助言をします。
◆スタッフの人材管理・財務管理といった施設長としての仕事
施設長として老健の運営にも携わることになります。
適切な人員の配置・スタッフ間の問題の調整といった人事に関わるところから、施設の収支といったお金にまつわる部分にまでも責任を持つ立場です。
ある程度利益を上げないといけないという点では、ビジネス感覚を身に付けることも要求されます。
資格・必要なスキル
◆医師免許以外規定なし
医師免許以外の資格は特に必要ないですが、臨床経験が豊富であることは何より重要視されます。
特に診療科は問われませんが、総合診療・プライマリ領域の専門医資格や老人保健施設管理認定医資格があると採用に有利です。
年収・勤務体制など
◆(常勤)週4〜週5勤務 (32時間以上) 1,000万〜1,500万円くらい
勤務時間が短いこともあり収入は病院勤務より低めです。そのかわり年齢不問としている施設も多く、定年を気にせず働けるという利点もあります。
8時間勤務で土日休みが基本であり、家庭との両立を図りたいママさん医師も無理なく続けられる仕事として人気があります。
ただし施設によってはオンコール対応や祝日の出勤が課せられることもあるので要チェックです。
メリット・デメリット
| メリット |
| ○基本日勤のみで身体的な負担が少なく、年齢を重ねても働きやすい ○日常的に利用者と接することが多いので、密な関係を築きやすい ○老健は全国各地にあるので、都心から地方まで勤務可能 |
| デメリット |
| ○医療面でのスキルアップは望めない ○さまざまな職種間のトラブルに巻き込まれやすい ○非公開求人が多く探しづらい |
ワークライフバランスが取りやすく、やりがいという点からも人気の職種となっています。
その一方で、施設長として大勢のスタッフをまとめたり大きな決断を迫られるため、強いストレスを感じる人もいるかもしれません。
全国にある老健施設ですが、その数は4,273件(2022年現在)と決して多くはありません。
人気が集中するためあえて非公開求人にしている施設もあり、医師個人で見つけるのは難しくなっています。
医師専門の転職サイトなどで情報を集めるのが得策です。
【コラム】 新たな施設 介護治療院

2018年に新設された「介護医療院」のことをご存知でしょうか?
老健がリハビリ中心で自宅復帰が目標であるのに対し、医療的ケアが必要でなおかつ長期療養が妥当と判断された要介護者のための生活施設です。
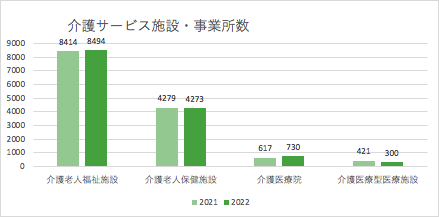
数はまだ730と多くはないですが、年々増加する傾向にあります。今後老健と並ぶ新たな転職先として視野に入れるべき施設と言えるでしょう。
\老健への転職紹介多数/
民間医局はこちら
矯正医官

こんな人が矯正医官に向いている!
👍やりがいを求めている人
👍どんな環境でも自分なりに創意工夫して乗り切るタイプの人
👍コミュニケーション能力が高い人
刑務所や拘置所など、刑を受けた人やまだ裁判中の人を収容する所を総称して刑事施設と呼びます。
矯正医官とはその刑事施設を所管する法務省所属の国家公務員であり、各施設に収容されている人々の健康を守るための活動をする医師のことです。
収容者の心身が健全であることが更生への第一歩となります。社会復帰に向けて矯正医官の担う役割は大変重要なものと言えるでしょう。
仕事内容
◆刑事施設における収容者の健康管理・傷病者の治療 ◆施設内の衛生管理・保健指導
収容者に対して定期的な健康診断を実施するほか、特別健康診査やがん検診なども行い、病気が見つかればもちろん治療も施します。
医療刑務所や大規模な施設では設備も充実していて専門医による手術も日常的に行われているようです。
またコロナに限らず感染症対策は医官の責務となっています。
収容者の中には結核や肝炎ウイルスを持った人も多く、閉鎖された空間である施設内や出所後の二次感染を起こさせないための衛生管理や指導は必須です。
◆各職種との連携を図り収容者の社会復帰を支援する
一般的な医師としての仕事は以上になりますが、矯正医官の職務はそれだけにとどまりません。刑事施設の最終目標は収容者の更生と社会復帰です。
病気を診るだけでなく司法・福祉・教育・心理などの他職種の人たちと協力しあい、生活全般を見守ることが医官としての大事な役割となります。
資格・必要なスキル
◆医師免許以外規定なし
特定の診療科に限らず採用されますが、プライマリーケアや総合診療のスキルがあるとより有利になります。
年齢は不問なので、定年後のベテラン医師がセカンドキャリアとして応募されることも多いようです。
また、摂食障害に悩む被収容者が増えてきているところから精神科領域の医師の需要も高まっています。
年収・勤務体制など
◆常勤 週5日 平均1,400万円ほど(各種手当を含む)
扶養手当・住居手当などの各種手当がついてこの金額なので、決して高収入とは言えません。
とはいえ約8時間勤務で残業もほぼないため、ワークライフバランスが取りやすいのが最大の魅力です。
国家公務員としては異例ですが「兼業」が許されており、平日に別の病院で働くことも可能となっています。(給与はその分差し引かれる)
大学院などで報酬を伴わない研究を行う場合は、一定の範囲内なら勤務時間にみなされ、その時間も給与がもらえるシステムです。
メリット・デメリット
| メリット | |
| ○各種手当が充実しており、共済年金の対象にもなっている ○フレックス制度や育児・介護制度が充実していて、ワークライフバランスが取りやすい ○兼業・調査研究の時間が取れる | |
| デメリット | |
| ○一般の医療機関に比べ報酬は少ない ○設備的には充実しているとはいえず、症例も少ないためスキルアップは難しい ○収容者との信頼関係を築くのが難しい |
医師としてのスキルを活かしたいが一般の医療機関でのハードワークはつらい、と考えている方にとっては好条件と言えます。
兼業や調査研究も行えるため、スキルアップとまではいかなくても維持することは比較的難しくないのではないでしょうか。
ですが決して恵まれた環境のもとでの仕事でないことは理解しておいた方が良さそうです。医療刑務所や大規模施設でもない限り設備が充実しているとは言えません。
診察の際収容者が暴力的行為に及ぶことを恐る方もいますが、准看護師資格を持つ刑務官必ず立ち会うため過度な心配は不要です。
ただ特殊な環境下にあるのは確かなので、人によってはストレスを感じるかもしれません。
【コラム】矯正技官にはこんな有名人がいる

作家の加賀乙彦(かが おとひこ)さんはかつて東京拘置所の医官をしていた精神科医です。
医官時代の経験を活かし「宣告」や「死刑囚の記録」などの著作を発表されています。
少し古い話にはなりますが、拘置されている人の精神状態や中での生活などが描かれており現代でも十分参考になる内容です。
またテレビでもおなじみの医師兼タレントのおおたわ史絵さんも2018年より非常勤の矯正医官として複数の施設で勤務されています。
再犯者を一人でも少なくすることを目標に精力的に活動中です。ブログなどでコロナ禍の刑務所事情なども発信されています。
普段あまり人の目に触れることのない世界ですが、お二人の著作やブログなどで垣間見ることができます。興味のある方は一度のぞいて見てください。
\勤務医以外の転職を探すなら/
臨床以外・他業種の仕事 一般企業編5選
産業医

こんな人が産業医に向いている!
👍ワークライフバランス重視の人
👍聞き上手であり発信力も高い人
👍物事を公平に判断できる人
産業医とは「職場の安全と健康を守る医師」。つまり、労働者が健康で安全に作業ができるよう医学的な立場から指導・助言を行う医師のことでです。
近年の「働き方改革」により、従業員の健康管理については企業側も真剣に取り組む必要に迫られています。そのため産業医のニーズはさらに高まってきていると言えるでしょう。
嘱託・専属の2種類がありますが、今回は専属産業医に絞ってお伝えします。
※常時いる労働者が1,000名の場合(事業場が有害業務の場合は500名以上)、専属産業医を置くことが義務付けられている。
また、常時3,000名を超える場合は、専属産業医を2名以上選任する必要がある。
仕事内容
産業医の職務は労働安全衛生規則第14条第1項で細かく定められていますが、実際に行われている業務をまとめると以下のようものが主となります。
◆労働者の健康診断の実施およびその結果に基づいての面接指導 ◆安全衛生委員会への出席(1カ月に1回) 健康・衛生管理に関する研修・教育の実施 ◆職場環境のチェック(最低でも2カ月に1回)および改善に関する提言
産業医には医療行為を伴う業務はありません。病気を治したり症状を軽減させる臨床医とは違い、病気にさせない・悪化させないという予防医学的な役割を持った仕事です。
病気に対する幅広い知識に加え、面談の場におけるコミュニケーションの能力や研修会などで医学的知識を伝える発信力などが問われます。
◆高ストレス・長時間労働者への面接指導および休職・復職判定
近年メンタル面の不調をきたす人が増えてきています。そのため平成27年末からは50人以上の従業員のいる会社ではでストレスチェックの実施が義務化されました。
産業医はこのチェックの監修・実施およびアフターフォローを担当します。
資格・必要なスキル
産業医になるには以下の3つの資格のうちどれか1つを取得する必要があります。
◆日本医師会認定産業医
日本医師会では産業医学基礎研修50単位以上か同等の研修を修了した人に対し、日本医師会認定産業医の称号を授与しています。研修内容は次の通りです。
- 前期研修(14単位以上) 入門的な研修
- 実地研修(10単位以上) 職場巡視や作業環境測定実習など実務に関わる研修
- 後期研修(26単位以上) さらに深い実務的・専門的・総括的な研修
5年ごとの更新が必要で生涯研修20単位取得が条件となります。
◆産業医学基本講座修了認定書(産業医科大学産業医学ディプロマ)
産業医科大学の産業医学基本講座を受講全授業科目の履修認定を受けることで、産業医学基本講座修了認定書(産業医科大学産業医学ディプロマ)が授与されます。
◆労働衛生コンサルタント
労働衛生コンサルタントは、公益財団法人安全衛生技術試験協会が実施する試験に合格すると取得できる国家資格です。
保健衛生区分の口述・筆記試験を通ればこれだけで産業医として活動できるという特典があります。
とはいえ本来は産業医がキャリアアップを狙って取る資格であるため、実務未経験者には非常に難易度が高い試験です。
合格率も30%程度と低いことから考えても、初めからこの資格取得に的を絞るのはあまりおすすめできません。
3つとも資格取得までにはある程度時間がかかってしまいます。今現在資格を持っていない人は早めに受講・受験の準備をしておきましょう。
年収・勤務体制など
専属産業医 ◆週3.5〜4日勤務・・・1200~1500万くらい ◆週5日勤務・・・1300~1900万くらい (※ただし、企業(外資系か内資系)、経験、年数によって変動)
臨床医と比べても年収的には遜色ありません。勤務時間も一般的な従業員と同じ時間となっており、オフィスワーク主体の企業であれば9〜17時ぐらいが基本となります。
工場などでは稼働状況によっては早朝から詰める場合もあるようです。
医師の高い報酬をできるだけ抑えるため週3.5〜4日という勤務日数を提示する企業が圧倒的に多くなっています。
その分給与は下がりますが、企業が容認し、労働基準監督署から許可が下りればクリニックなどでのアルバイトも可能です。
メリット・デメリット
| メリット |
| ○治療行為がない分精神的には楽である ○基本社員と同じ勤務時間で週休2日制なのでワークライフバランスが取りやすい ○臨床のスキルを落とさないように、病院などでの副業を認めている企業もある |
| デメリット |
| ○1年ごとの契約更新を導入している企業もあるため、雇用が不安定な場合がある ○直接診察や治療ができないもどかしさがある ○会社と従業員の間で板挟みになるケースもある |
ワークライフバランスに優れ、長時間勤務もないところから家庭との両立を考えている女性医師にも人気の職場です。
企業によっては医療機関での副業も認めているところもあり、医師としてのスキルを保てるところも注目される理由でしょう。
ただ終身雇用とは限らないという点はおさえておいた方が良さそうです。従業員が削減されて常勤医が必要なくなるケースや、企業側の方針に合わないと判断されて契約が更新されないケースも珍しくありません。
【コラム】産業医もつらいよ

産業医は会社と従業員の間で中立の立場を保たなければなりません。例えば休職判定において従業員に同情しすぎれば会社に不利益を与えてしまいます。
逆に企業にばかり都合のいい判断をしてしまうとSNSで誹謗中傷を受けたり最悪訴訟騒ぎに発展することもあるのです。
なかなか難しい立場ではありますが、仲間である保健師や人事労務担当者たちとうまく連携を取り、従業員の話にもきちんと耳を傾ければそれほど恐れることはありません。
要はコミュニケーション能力と公正な判断力が大切ということです。
保険社医

こんな人が保険会社の社医に向いている!
👍臨床経験が豊富であらゆる医療情報に敏感な人 👍「医師」ではなく「企業人」として働く覚悟のある人 👍顧客や社員と円滑なコミュニケーションができる人
保険社医とは、保険会社において保険加入者や加入希望者を診査・査定する医師のことです。
保険が公正かつ適正に支払われるよう的確なリスクの把握・管理するのが保険会社の使命であり、社医は企業の一員としてその土台を支えています。
常勤社医は、社員同様の勤務形態や待遇が多く、夜勤や長時間労働がないため、生活の質を上げたいと願っている医師たちから注目を浴びている仕事です。
仕事内容
◆生命保険の引き受け時のリスクを測定(診査)
保険契約希望者の健康状態を把握するための業務です。具合的には視診・触診・血圧測定・検尿・問診などを実施し持病の有無などを確認していきます。
会社側で用意する基準に沿って行われるので一般的な健康診断とそれほど変わりはありません。
◆医学的リスクの大きさを判断(引受け査定)
「引き受け査定」では個人が受けた人間ドックなどの検査結果から保険を引き受けられるかを判定します。
また引き受ける保険の妥当性について検討するのも職務の一つです。
◆公平&適正に保険金・給付金を支払う診査(支払い査定)
生命保険契約者の死亡に伴い提出される「死亡保険請求用診断書」や医療保険の「入院・手術等証明書」を精査し、支払いおよび金額面で評価するのが「支払い査定」です。
査定自体は実務担当者が行うので、実際にはその担当者への医学的アドバイスなどがメインの業務となります。
資格・必要なスキル
◆医師免許以外規定なし
特に専門性が問われることはありません。むしろ専門外の疾患に対しても適切なデータや情報を収集できる手腕がある人こそ重宝されます。
臨床経験の年数は不問とされることが多いですが、経験こそ社医にとっては宝といえます。どれだけ多くの症例と向き合ったかは採用の重要な判断材料となるでしょう。
年収・勤務体制など
◆週5日勤務 1,000万円~1,500万円程度
臨床医に比べると給与は若干低くなっている印象です。しかし基本週5日勤務で一日8時間労働、夏季や年末年始の休暇・育休なども問題なく取得できることを考えると決して悪い待遇とは言えません。
臨床医に関しては退職金が出ないこともありますが、こちらは会社ですので当然勤務年数や役職に応じたお金が支給されます。
その場合一時金としてまとめてもらえるケースと企業年金の形で分割してもらうケースの2通りがあるようです。
メリット・デメリット
| メリット |
| ○当直やオンコールなどの対応はなく、ワークライフバランスの良い生活を送れる ○社員同様の充実した福利厚生が受けられる ○医局に縛られることがない |
| デメリット |
| ○臨床医としてのキャリアの幅が狭まる ○経済・社会構造の変化やAI等の技術の発展により、保険業界の先行きは不透明 ○さまざまな職種の人たちと絡むため人間関係が複雑 |
臨床医に比べ自由な時間も増え、命を預かる重圧からも解放されて精神面では楽になるかもしれません。
ただ臨床から離れる期間が長くなればなるほど後戻りするのは難しくなります。今後のライフプランにおいて臨床に戻る可能性は本当にないのか、じっくり考えておく必要がありそうです。
【コラム】保険社医の真実

臨床医に比べたらやりがいがないのではと思われるかもしれませんが、実は思ったより保険社医の仕事は奥が深いものです。
社医の元に集まった疾患に関するビッグデータは保険会社の「医事研究部門」において解析・研究されています。
その結果は保険契約者だけでなく国民全体の健康リスクや先々の危険予測にも使われ、また新たな保険商品の開発や保険引き受けの基準づくりにも利用されます。
未来の日本人の健康をデータと研究で支える。それが保険社医という仕事なのです。
製薬会社のメディカルドクター(MD)

こんな人が製薬会社MDに向いている!
👍医薬品の知識、統計処理やプレゼン能力が高い人
👍海外の企業・研究機関と英語でやり取りができる人
👍ビジネス感覚にも優れている人
メディカルドクター(MD)とは製薬会社で働く医師のことで、新薬開発や安全性や有効性の検証、関連機関との調整などを担当します。
日本では医師=臨床医というのが当たり前ですが、海外では医師のもう一つの顔としてすっかり定着しています。
医師であり会社員でもあるメディカルドクター。ワークライフバランスを求める若手の医師からも注目を浴びている仕事です。
仕事内容
◆臨床開発
新薬開発のためのデータ収集・解析から始まり、臨床試験・治験などの調整、医学的観点からの文書作成、さらには厚生労働省などの関係機関からの認可に至るまでの一連の業務を担当します。
◆薬の安全性評価
開発した新薬の安全性が保たれているかを調査・検証する仕事です。病院や医師と直接的に関わっているMR(医療情報担当者)と連携し、臨床試験では発見できなかった副作用などを精査していきます。
◆市販後調査(メディカルアフェアーズ)
自社で出した新薬が患者にとって本当に安全で有効なものなのかを、市場調査や専門性の高い学術論文から再評価します。
そこで新たに見つかった改善点や副作用・相互作用などを医療現場および国の機関にフィードバックする業務です。
以上大まかに分けて3つの業務があります。すべてを横断的に行う場合もありますが、個々の部門のみを担当することも多いようです。
資格・必要なスキル
◆医師免許以外特に規定なし
資格という点では医師免許以外必要ありません。ただ研究職でもあることから博士号は必須としているところがほとんどです。
製薬医学会認定医という資格もありますがこちらは今のところあまり浸透していません。
資格うんぬんよりむしろ英語力のほうが重要視されます。
論文の解析には必要不可欠であり、外資系企業ともなれば社内でのコミュニケーションに英語が使われるのはごく普通のことです。
最低でもTOEIC700点以上取ることが要求されるでしょう。
年収・勤務体制など
◆一般研究員・・・1300万円くらい〜 ◆研究開発リダークラス・・・約1500万円~ ◆製薬会社経営幹部社員:約2000万円~
年収は臨床医とそれほど変わりありませんが、研究職としてはかなり高給と言えます。
休みも一般的なサラリーマンと同様に週休2日で残業も少なめです。臨床医のような長時間労働はまずありません。
退職金も一般的な医師よりは高額となります。ただし長く臨床から遠ざかることで、定年後の再就職の幅は狭まることは承知しておきましょう。
メリット・デメリット
| メリット |
| ○当直・オンコールがないため、ワークライフバランスを保つことができる ○福利厚生がしっかりしている ○病院外来などのアルバイトOKな製薬会社もある |
| デメリット |
| ○企業なので60歳もしくは65歳で定年となる ○外資系の場合完全な成果主義のため安定した職場とは言えない ○「医師」としてのアイデンティティーを保つのが難しい |
企業のサラリーマンとして考えればかなりの高待遇で、新薬開発という社会的に意義のある仕事にやりがいも感じられることでしょう。
しかし「医師」という立場にこだわりがある人にはあまりおすすめできません。
業務上病院などに営業の人と回る機会もありますが、向こうの医師はあなたを「医師」ではなく「製薬会社の人」という認識で接してきます。
それが当たり前と思える人でないと会社勤めには向かないのではないでしょうか。
【コラム】内資系と外資系それぞれの特色は

内資系と外資系どちらを選ぶべきか悩まれる方もいると思います。
ちなみに日本国内の内資系製薬会社は285社、外資系は38社と圧倒的に内資系企業の方が多いのが現状です。
ですが売り上げに関していえばトップ10の大半を外資系が占めており,給与面でも内資系より外資系のほうが良い傾向にあります。
ただし外資系は成果が出なければ最悪解雇もある実力主義です。よりよい報酬を求めて転職する人も多く、常に募集がかかっている状況です。
反対に内資系はまだ年功序列の気風が残っており、給与は高くなくとも手当や福利厚生の面では外資系より優遇されていると言われています。
何に対しても合理的で給与が高い外資系か、それとも良くも悪くも日本人らしく働ける内資系を選ぶか、好みの問題とはいえ悩ましいところです。
医療系ベンチャー企業社員
こんな人が医療系ベンチャー企業に向いている!
👍社会や医学の発展に貢献したいと考えている人
👍チャレンジ精神・好奇心旺盛な人
👍リスクに動じず、高いモチベーションを保てる人
どんな分野においても今はベンチャー花盛りですが、特に医療関係はその数を伸ばしてきています。
業種別大学発ベンチャー企業数の推移
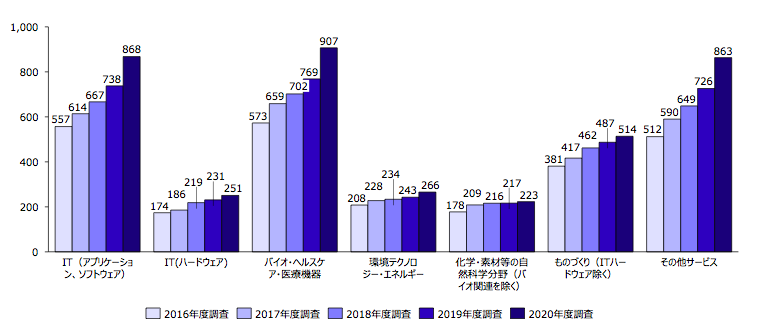
大学独自の研究や学外の企業・個人との共同研究から事業を起こす、大学発の医療ベンチャーが増加傾向です。また、医師個人が起業するケースもよく見受けられます。
医療系ベンチャーには明確な基準や定義はありません。しいていうなら、医療分野における新しいサービスやビジネスを展開している革新的な企業というところでしょうか。
患者さんをはじめ医療従事者の負担を軽減させるような画期的な事業がこれからも続々登場することを期待したいものです。
仕事内容
◆新しい治療法・新薬の研究開発・・・バイオベンチャーなど
創薬や再生医療を扱うバイオベンチャーでの仕事は研究開発が主となります。
創薬系ベンチャーの場合経済的リスクを少なくするため大手製薬会社とのライセンス契約を結んでいるのが普通です。
一社単独で開発から販売、その後のフォローアップまでするところはまずないので、製薬会社のMD(メディカルドクター)の仕事とは少し勝手が違うかもしれません。
◆予防医学的な情報提供やそのアプリなどの開発・提供・・・ヘルスケアベンチャーなど
ヘルスケアベンチャーでは病気にならない・悪化させないための予防医学的コンテンツ作りがメインとなります。
生活習慣病の改善支援プログラムや健康増進に役立つプログラムなどを開発し、一般の方に提供していく仕事です。
◆AI(人工知能)やITを活用した医療システムや医療サービスなどの研究・開発・・・医療ITベンチャー
医療ITベンチャーではIT(情報技術)やAI(人工知能)を使ってさまざまな医療課題を解決するための研究開発が行われます。
オンライン診療システムの構築、医療業務の効率化を促進するシステム開発、画像診断支援プログラム、医療にまつわるデータ収集と活用など挙げればきりがありません。
資格・必要なスキル
◆特に規定なし
もちろん医師限定の募集も見かけますが、大半は「医療関係者歓迎」といった感じで特に医師であることを求めているところは少ない印象です。
バイオベンチャー系では医師の資格より研究実績の方が重要視されます
ヘルスケアベンチャーや医療ITベンチャーにおいて臨床経験は大きな強みと言えます。
医療の現場で何が必要とされ、何が問題になっているのかを肌で感じている当事者だからこそ、本当に必要とされているサービスを発見・提供できるからです。
それに加えIT技術に高い関心があるかどうかも採用の判断基準となります。医療業界はIT化に関しては一般より遅れているのは周知の事実です。
そんな環境下でも普段から興味を持ち勉強している人こそ企業側が求めている人材と言えます。
年収・勤務体制など
◆年収:500万円くらい〜?
医療系ベンチャーの求人は意外に少なく、各企業からの情報があまり出てこないのが実情です。
ある再生医療のベンチャー企業の研究者募集では1000万円以上の提示がありましたがそれが平均的かどうかは判断がつきません。
むろん需要があるのは確かなので、おそらくそのほとんどが非公開求人となっていると思われます。
一般的な求人サイトにはまず出てこないので、医師専門の転職エージェントを頼るのが一番の近道です。企業の詳細情報もプロの手を借りた方が効率よく入手できます。
メリット・デメリット
| メリット |
| ○社会貢献性が高く、やりがいがある ○医療×IT技術の市場は拡大傾向のため、今後も採用ニーズは高い ○最終的に起業するという方向性も考えられる |
| デメリット |
| ○業種によってはハードワークな場合もある ○会社の経営状態によっては給料が不安定なこともある ○世界中の最新情報を秒単位で取り入れ、専門的な知識を日々学び続ける姿勢が必要 |
病院勤務よりワークライフバランスはとりやすいとされていますが、立ち上がったばかりの企業だと福利厚生などが整っていないこともありえます。安定性を考えるなら企業選びにはより慎重になるべきでしょう。
それに加え企業人となるわけですから、医学のことだけでなくビジネスセンスも磨く必要が出てきます。中にはMBA(経営管理修士号)を取り自ら起業する医師もいるくらいです。
臨床からはかけ離れてしまいますが、「医療を支える」という思いはどちらも変わりはありません。
【コラム】医師の転職先 ベンチャー企業の実情

ベンチャー企業というと「新規に立ち上げたばかりの事業」「企業規模もそれほど大きくない」と思われるかもしれません。
本来の意味としてはそれで間違いありませんが、企業も年月とともに成長していくものです。
例えばエムスリーという企業は、医師の会員数30万人を誇る医療情報サイトを基盤としてさまざまな医療 IT事業を展開しているベンチャーとして有名です。
ですが創業から20年以上もたっており東証プライムにも上場する大企業に変貌を遂げていて、もはやベンチャーとは呼べなくなってきています。
ひとくちに医療系ベンチャーと言っても、事業内容だけでなく規模も待遇もそれぞれというわけです。
それに規模が大きくなれば安定性は増しますが、その分ベンチャーらしい冒険的な事業からはどうしても遠ざかります。
やりがいを求めるのか安定収入を望むのかは人それぞれ。転職の際は何を優先するのかはっきりさせておくことが成功のカギとなりそうです。
医療コンサルタント
こんな人が医療コンサルに向いている!
👍体力がありバイタリティーにあふれている人
👍物事を論理的に考え、課題分析・解決能力が高い人
👍コミュニケーション能力が高い人
大学病院や医療法人などの医療機関、製薬・医療機器メーカーなどのヘルスケア関連企業に対して、経営面における課題解決を支援するのが医療コンサルタントです。
近年医療機関の経営状況は「医療費増加」「労働力不足」など複合的な要因により、ますます厳しくなっている状況です。
そして医療現場の実態を熟知している医師のニーズはコンサル業界において日ごとに高まってきています。
仕事内容
◆医療法人向けの経営コンサルタント
個人医院から大きな医療法人まで大小を問わず開業・運営をサポートするのが経営コンサルタントの仕事です。
経営コンサルというと財務分析やマーケティングといったお金に直結することばかり扱うように思われますが、実際は人材育成や人事・労務管理といった部分まで幅広くカバーすることを求められます。
◆医療機器メーカーや製薬会社向け戦略コンサルタント
医薬品・医療機器メーカー向けコンサルティングは、業務の最適化を図るためのシステム導入、新規事業の立案や買収など一般企業に対するコンサルと内容的にはそれほど変わりありません。
ただし医療業界特有の慣習があるので、その分業務の難易度は高めになります。
資格・必要なスキル
◆特に規定なし
コンサルタントになるために必要とされる資格はありません。医療系の資格持ちである必要もないため門戸は広いと言えるでしょう。
ただし業務上データ処理や解析がコンサル業務の要であるため、Excelを使いこなせないと仕事に支障が出てしまいます。それだけは就職前に習得しておくことが肝心です。
これに加えて、コンサルタント業を続けるのにあたりクライアントから信頼を勝ち取りやすくなる3つの資格について紹介しておきます。
◆医業経営コンサルタント
公益社団法人日本医業経営コンサルタント協会が認定する民間資格です。有資格者はホームページ上に名前が掲載され、仕事を獲得する際優位に立てます。
講座の受講に加え2回の試験にパスする必要があるため、若干難易度が高いと言えます。
また受講費・受験費(合わせて75,000円)・登録料(80,000円)・年会費(120,000円)などかなりコストがかかる資格であることも承知しておいたほうがいいでしょう。
◆情報化認定コンサルタント
同じく日本経営コンサルタント協会認定の医療機関のIT化支援に特化した民間資格です。
講座受講と2回の試験が課されますが、それを受けるためには医業経営コンサルタントの有資格者であることが条件となります。
医業経営コンサルタント・情報化認定コンサルタント、この2つの資格をあわせ持つことで医療とIT両方の専門家として認められることになり、クライアントの信頼度もさらに高まるでしょう。
◆医療経営士
一般社団法人 日本医療経営実践協会が認定する民間資格です。医療機関の経営課題を解決に導くための知識や実践能力を兼ね備えている人材育成を目的としています。
3級〜1級までのランクがあり昇級するには順番に試験を受けていく必要があります。受験料・登録料・年会費も医業経営コンサルタントよりリーズナブルであるという点では取り組みやすい資格と言えるでしょう。
以上3 つの資格はコンサルタントになる必須条件ではありませんが、継続的な仕事獲得や信用性アップのためには欠かせないものです。
まずは一番取得しやすい医療経営士3級から挑戦してみてはいかがでしょうか。
年収・勤務体制など
◆医療法人向けの経営コンサルタント:400~2,000万くらい ◆医療機器メーカーや製薬会社向け戦略コンサルタント:500~3,000万くらい
給与に関しては所属するコンサルティング会社や階級によってかなり幅があります。
医療法人向けのコンサルはクライアントとなる医療法人自体が企業に比べれば利益が薄いことから、給与水準が企業向け戦略コンサルよりは低い傾向となるようです。
一方の戦略コンサルの方ですが、給与が高いとされているのにはもう一つ理由があります。それは戦略コンサルには実力主義の外資系が多く、成果次第では高額な報酬が約束されているためです。
どちらの場合でもパートナー(共同経営者のこと。ディレクター、プリンシパルなど別名もあり)まで上り詰めると、上記以上の収入も見込めます。
メリット・デメリット
| メリット |
| ○医療業界の専門知識や慣習を熟知しているため採用ニーズが高い ○複数の案件を掛け持ちすることが多く、早くにスキルアップが望める ○来独立を考えるならその知識・経験が役立つ |
| デメリット |
| ○歯科、介護業界など、臨床医以外の知識や専門用語を習得する必要がある ○地方出張が多く、体調管理に気を使う ○クライアントのスケジュールに合わせるため、ワークライフバランスが不安定 |
経営・IT・医療の知識のアップデートもさることながら、顧客である経営者と同程度以上に会社を知り尽くしていないと良い提案はできません。
このことから日々勉強が必要な仕事と言えますが、もとより医師は普段から勉強や研究が欠かせない職種です。
その点においては、医師はコンサルタント向きの人材と言えるでしょう。
一方でコンサルタントは体力勝負のところもあります。クライアントは全国に散らばっており出張は当たり前です。
月の大半が出張などという人もいるくらいですし、体調管理が仕事成功の大切な要素となるでしょう。
さらにはクライアントの都合が優先され、いつ何時お呼びがかかるかもわからない世界です。というわけでワークライフバランスを第一に考える方にはあまり向かない職種かもしれません。
【コラム】医療コンサルタント その先は

コンサルタント需要が高まる中、コンサル業務で独立を狙う人も増加中です。
医師からコンサルタントへ、さらにはコンサルタント会社を設立という流れは今ではそう珍しいことではありません。
またコンサル業務で培ったスキルを活かし医療ベンチャーに挑戦する医師も出てきています。
オンライン診療システムや医療情報の発信などで有名な(株)メドレーの代表豊田剛一郎氏は、脳神経外科の医師であるとともに大手コンサル会社マッキンゼーの勤務経験者です。
医師が臨床以外を目指す理由は色々あります。臨床医では解決できない医療課題を別の角度から取り組みたいというのもその一つです。
今後も医師の新たな挑戦はどんどん幅を広げていくことでしょう。
\産業医担当エージェントがあなたの疑問に答えてくれる/
臨床以外の医師の仕事 公的機関・公務員編3選
大学などの医学研究者

こんな人が医学研究者に向いている!
👍一つのことをとことんつきつめて考えられる人
👍医療分野で大きな社会貢献をしたい人
👍チームプレイが得意な人
臨床医は患者を直接診ることによって病気を治しますが、医学研究医はその治療を影から支える、なくてはならない存在です。ガン治療・再生医療・予防医療など研究するテーマは多岐に渡ります。
一人の医師が治療できる人数はそう多くありませんが、一つの研究によって救われる命はケタ違いに多いはずです。臨床医とはまた違ったやりがいがある仕事と言えるでしょう。
仕事内容
研究には大きく分けて二つの分野があります。
基礎医学研究・・・ 病気のメカニズムの解明や治療法の開発のための研究をする
臨床医学研究・・・ 自ら医療現場に立ち、そこから新たな医療技術の開発や確立に向けての研究をする
そしてそれぞれにおいて次のような仕事が行われています。
◆テーマに沿った文献や資料の収集 ◆実験や調査の実施 データの取りまとめと分析 ◆成果に関して論文を作成。また学会などでの発表
この他、上の立場に立つようになると研究に必要な資金の調達や人員の確保なども大きな仕事となります。
資格・必要なスキル
◆基礎医学研究 医師免許の必要なし ◆臨床医学研究 医師免許の必要あり
臨床医が基礎研究に携わるためにはまず大学院の修士課程・博士課程を修める必要があります。つまり臨床医からすぐに基礎研究者に転職するということは基本できません。
横浜市立大学大学院医学研究科のように、医師として働きながら学位取得をめざす人に向け「長期履修学生制度」をもうけ、時間はかかっても学位取得ができるよう支援する体制を作っているところもあります。
臨床研究は当然病院での診療が前提となる研究ですから医師免許がないとできません。2021年度より臨床研究医の専門医制度も始まりました。
7年間の研修期間がありますが、その間身分と給与の保証が受けられる上研究にも従事できるため、研究医不足解消の切り札として期待されています。
年収・勤務体制など
◆大学の研究員・・・一般的なサラリーマンと同等 ◆研究機関の研究員・・・600万円前後 ◆大学講師クラス・・・約800万円 ◆大学准教授クラス・・・約1000万円前後 ◆大学教授クラス・・・約1500万円弱
一般的な臨床医と比べると報酬はかなり少なめとなります。医療の発展に貢献するということでは臨床医と変わらない重要性があるのですが、それが収入に直接反映されているとは言いがたい状況です。
研究を続けながら夜間や休日に臨床医としてバイトをしている人も多くいます。報酬のことだけを考えると特に基礎研究医の道はかなり険しいものと言えるでしょう。
臨床研究医は病院の医師としての報酬があるため経済的な心配はほとんどありません。
メリット・デメリット
| メリット |
| ○自身の興味がある医療分野について研究できる ○研究成果が出れば多くの患者を救う可能性がある ○夜勤・当直といった不規則な働き方からは解放される(基礎研究医の場合) |
| デメリット |
| ○臨床医より報酬が少ない(基礎研究医の場合) ○求人数が圧倒的に少ない ○チームプレイのため、人間関係にも気を配る必要がある |
日本の中だけにとどまらず、世界中の患者にその成果を届けられるのが研究職の醍醐味です。報酬が低いのは気になりますが、やりがいは十分で時間的にも自由がきく点は見逃せません。
ところで「研究」というと一人でコツコツという印象がありますが、実際は多くの研究員が関わる一つのチームで動くものです。
そのチームの雰囲気や特徴が性に合わないと、今後の研究生活に支障が出てしまうかもしれません。
もともとレア求人であるため焦って決めてしまいそうですが、そのあたりは抜かりなく事前リサーチしておくと良いでしょう。
【コラム】やりがいだけでは続かない 大きな発見を閉ざす資金難

iPS細胞の山中伸弥教授はかつて整形外科医でした。しかし臨床医としては挫折し、そこから基礎医学研究の道でノーベル医学・生理学賞という成果を残しました。
研究医志望の人にとっては希望の星です。
ただその研究もお金がなくては続けられません。山中教授は自ら広告塔となり一般からの寄付を募りました。
もちろん国からの補助がもらえますが、期間が限定されており長期的な研究継続が難しくなるからです。
これは山中教授に限らず、どの研究においても共通する悩みでしょう。
また国内の研究員の多くが有期雇用であることも研究継続の足かせになっています。
継続的に研究員を雇える財源に乏しく、後に続く研究者を育成することもままならないのが実情です。その結果優秀な研究者が海外に流れていっています。
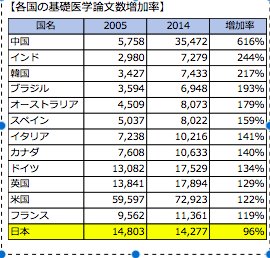
上の表が物語っているように、日本における論文数は年々減少しています。ですが研究は医学発展のため必ず続けていかなければなりません。
研究者がお金の心配をせず仕事ができるような仕組みづくりを国が進めてくれることを願うばかりです。
医系技官

こんな人が医系技官に向いている!
👍国民のために働きたい人
👍多くの人と協力したり、関わったりするのが楽しい人
👍問題解決に向けて、継続的に取組む粘り強さがある人
医系技官は医療関連の政策や制度づくりを担う厚生労働省所属の国家公務員です。省内には他にも技術系行政官がいますが、臨床経験を活かして医療の問題に立ち向かえる医系技官の存在は貴重と言えるでしょう。
ひとくちに医療行政といってもその幅は広く、大変複雑です。多くの経験を得るために厚労省内の部局・付属機関以外にも、他府省庁や地方公共団体、国際機関などへ出向する場合もあります。
仕事内容
厚生労働省内の医系技官の主な配属先
◆医政局・・・医療制度全般の法整備や政策の企画立案
◆健康局・・・感染症・難病・生活習慣病などに対する医療体制の整備
◆老健局・・・高齢者介護や福祉の整備
◆保健局・・・医療保険制度や診療報酬改定のルールづくり
◆大臣官房国際課・・・WHO総会やG7保健大臣会合など国際会議のための文書作成 など
国民に質の良い医療を提供するための医療体制や政策などを考え、整備することが主な業務です。
法案作成だけでなく国会議員や事務次官に対してその内容説明や国会答弁用の想定問答集を作るなど、審議が滞りなく進むよう準備することも医系技官の仕事です。
この他港や空港の検疫所や災害対策室など配属先は数々あります。省内では定期的な異動があるため多くの部署を経験していくことになります。
他の省庁などへの出向
◆環境省
◆文部科学省
◆都道府県の医療関連部署 など
他の省庁にも医療に関わる問題を扱う部署があることは意外と知られていません。
例えば環境省では環境が人体に及ぼす影響調査・一般への啓蒙活動を扱うところ、文科省では学校保健に関する課題を解決する部署があり、それぞれに医系技官が出向しています。
各都道府県の本庁ではその地方に適した医療体制を確立するため多くの医系技官が出向の形で活動中です。このように医系技官は多くの公的機関から必要とされているのです。
海外機関への出向
◆WHO(国際保健機関)
◆他国の保健福祉関係の省庁
国内の機関にとどまらず、世界的な組織や他国への派遣も頻繁に行われています。
発展途上国の医療体制整備に貢献したり、他国の公衆衛生の調査研究を行ったりと医系技官の活躍の場は世界に広がり続けているのです。
資格・必要なスキル
◆医師もしくは歯科医師免許
年1〜2回医系技官採用試験を実施しています。応募については年齢制限や卒後年数の制限はありません。
ただし平成16年4月以降の卒業者については臨床研修を終了していることが条件となります。
初期臨床研修後すぐに入省する人が大半のようですが、年齢制限がない点からいっても、厚労省が経験豊富な人材を求めているのは確かなことでしょう。
年収・勤務体制など
◆一般・・・平均600万円くらい(卒後年数や職歴による) ◆課長クラス・・・平均年収約1200万円 ◆局長クラス・・・平均年収約1800万円 ◆医務技監(事務次官クラス)・・・平均年収約2300万円
国家公務員であるため、給与は「行政職俸給表(一)」に従い支給されますが、入職したての時は臨床医時代より低くなる可能性が極めて高いようです。
役職が上がればもちろん昇給していきますが、最高峰「医務技監」の椅子はたった一つ。狙ってなれるものではありません。
基本一般的な公務員と同様ワークライフバランスのとれた働き方ができますが、後から述べるように場合によっては勤務時間が長くなることもあるようです。
メリット・デメリット
| メリット |
| ○出向先によっては海外で働けるチャンスがある ○福利厚生が充実している ○厚労省内に保育室があり、特に女性の医系技官にメリットが大きい |
| デメリット |
| ○毎年1/3の人が辞めていくという激務ぶり ○サービス残業が常態化している ○日本の未来を担うというプレッシャーがある |
子育て支援を推進している省ということもあり、産休・育休などがも取りやすく子育て中の人にとっては働きやすい環境が整っています。
その一方で忙しすぎて疲弊してしまう医系技官もいます。
すべての医系技官がそこまで激務なわけではありませんが、部署や抱えている仕事内容によっては日付が変わっても帰れない、サービス残業当たり前な場合もあるようです。
【コラム】医系技官のその先は

明治・大正と2つの時代で大臣として活躍した政治家後藤新平氏(1857-1929)の出発点は医系技官でした。
1883年に内務省衛生局に入局し今の公衆衛生の基礎を作った立役者として知られています。
新型コロナウィルス対策分化会の尾身茂会長も医系技官出身です。世界保健機関 (WHO) 西太平洋地域事務局長などを歴任されています。
このように医系技官として活躍したのち、他の職業に就く人は少なくありません。
ベンチャー企業を立ち上げたり、病院のマネージメント業務についたりと、公務員として培った手腕を外の世界で発揮する人は今も昔も変わりなく存在します。
公衆衛生医

こんな人が公衆衛生医師に向いている!
👍地方行政に興味のある人
👍コミュニケーション・マネージメント能力のある人
👍突発的なことにも対応力のある人
公衆衛生医師とは、主に保健所・保健センター・都道府県庁・市役所などで働く医師のことです。先にご紹介した厚生労働省の医系技官も、公衆衛生医の一種とされています。
地方公共団体と国という違いがあるとはいえ、リーダーシップを発揮し、関係機関と調整を図るというところでは共通する仕事です。
今回のコロナ危機によって保健所の必要性が浮き彫りになりました。まだ終わりを見ないこの闘いの中、要となる公衆衛生医師の需要は益々高まってきています。
仕事内容
◆都道府県型保健所
市区町村の保健所や医療機関・医師会などと連携し、地域住民の健康を守る支援やサービスを提供します。主な業務としてつぎの3つがあります。
・食品衛生や感染症等の広域的業務
・医事・薬事衛生
・精神疾患・難病対策などの専門業務や危機管理対策など
◆政令市型保健所
都道府県型保健所との業務連携に加え、より地域に密着した支援やサービスの提供をします。
●母子健康手帳の交付などの母子保健事業
●薬物乱用防止の対策や啓蒙活動
●特定健診・特定保健指導や生活習慣病・がん対策など
◆県庁や市区町村の役所
保健所ではなくそこを所管する役所本体での業務に携わり、医療行政の中核を担います。
●住民の健康や保健衛生に関する計画の策定
●予算案作りから獲得のための一連の業務
●条例の制定に関する業務
資格・必要なスキル
◆医師免許以外規定なし
専門性を問われることはありません。臨床経験の年数を定めるところもありますが、おおむね臨床研修を終えていれば問題ははないようです。
もともと医学部の課程には公衆衛生の科目があるところから、医師免許のある人なら誰でも取り組みやすい仕事ではないでしょうか。
ただし各自治体における試験を突破しなくてはいけないので、受験対策はあらかじめ行っておく必要があります。
年収・勤務体制など
◆医師免許取得後5年目で660~1200万円くらい ◆10年目で770~1300万円くらい ◆自治体によっては1400万円以上のところもあり
技師級〜部長級までその年収は細かく分かれており、臨床経験年数や年齢などで判断されます。また自治体によっても金額は変わってくるようです。
臨床医と比べるとかなり低いですが、公務員として受けられる手当や福利厚生は充実しています。ワークライフバランスが取りやすいことなどを含め、総合的に考えると妥当な金額と考えられます。
メリット・デメリット
| メリット |
| ○公務員としての身分が保証され、福利厚生もしっかりしている ○ワークライフバランスが取りやすくキャリアアップも望める ○自治体にもよるが60歳以上のベテランにも受験資格がある |
| デメリット |
| ○学会や研修への参加が財政的に難しいところもある ○突発的な事象(感染症・災害)が起こると激務になる ○各関係機関への調整役であるためプレッシャーがかかる |
生活の質を大事にしたいと考えている医師にとってはメリットのある仕事と言えます。臨床でのスキルアップは望めませんが、公衆衛生医師としてのキャリアアップは可能です。
専門知識習得やスキルを高めるための研修については各自治体のホームページなどであらかじめ確認をとっておくとよいでしょう。
それなりに働きやすい環境が揃っているとはいえ、地域に災害級のことが起これば一気に仕事量が増えます。公務員である以上それは避けられないことです。
地域の健康を守るのには行政の力だけでは限界があります。医師会や医療機関、主役である地域住民との連携が必要不可欠です。
公衆衛生医師にはそれぞれの考えを引き出すコミュニケーション能力とお互いをうまく結びつけるマネージメント能力の2つが求められます。
プレッシャーはかかりますが、「チーム医療」の実践者としては腕の見せ所と言えるでしょう。
【コラム】公衆衛生医師は激務?コロナ禍の実体験

このコロナ禍で保健所の混乱ぶりはメディアなどで何度も伝えられてきました。
しかしどの情報も対応のまずさなど否定的なものばかりで、実際保健所の職員たちが何を考え、どう行動していたのかを伝える報道は少なかった印象です。
そんな中でも東京特別区の公衆衛生医師である関まなみさんが書いた『保健所の「コロナ戦記」TOKYO2020‐2021』(光文社新書)は少し異質の存在です。
今まで世間には知られていない保健所の真実を明かしてくれています。
当時を思い出しながら書いたものではなく、自称「メモ魔」の筆者がその時々に感じたことを文章化したものなのでよりリアルなものとなっています。
公衆衛生医師に興味のある方にはぜひ読んおいてでほしい一冊です。
\1分あれば登録完了 /
医師が転職で失敗する理由とその対処法5選
病院にしろ医師以外の仕事にしろ、転職には何かとトラブルがついて回るものです。ここでは転職を経験者のつまづきポイントとその対処法について解説していきたいと思います。
求人元の下調べが不十分のまま転職してしまった

思い切って転職したもののかえって前職より待遇が悪くなったと感じる人もいることでしょう。それは求人元に対する情報を中途半端にしか入手できていなかったことが原因の一つと考えられます。
例えば「その病院や企業の経営が危ない」「人間関係が良くない」と言った内部情報は、一定の書式に詰め込まれた求人案内から読み取ることは不可能です。
また求人側にその点を尋ねたところで、都合の悪い事実を積極的に開示してくれることはまずありません。
💡失敗しないためには
財務諸表を見ることでその求人元の大まかな経営状態は把握できます。まずはホームページなどで閲覧を試みてみましょう。職場環境については知人や付き合いのあるMRなどに探りを入れてみるのも一つの方法です。情報を制するものが転職を制すると言っても過言ではありません。
深く考えず知人の紹介にのっかってしまった

知人の紹介による転職は選考が比較的スムーズに進むというメリットがあります。
しかしその反面近しい人の紹介だから安全という思い込みが生じやすく、たとえ疑問に思うことがあっても口に出しづらいという大きなデメリットもあるものです。
同じ労働環境や条件でも感じ方は人それぞれ。紹介する側には居心地が良くてもあなたには合っているとは限りません。
そのすり合わせができていないと合わない環境のもとで我慢を強いられたり、知人に気を使って辞めることさえできなくなってしまう可能性があります。
💡失敗しないためには
知人の紹介だからといって安易に即決してしまうのはNGです。まずは知人の主観的な見解だけでなく、転職先の評判・口コミをネットで参照するなどして第三者の意見に耳を傾けてみるところから始めましょう。
自己分析が不十分で、希望条件があいまいだった

「週4~5日勤務でライフワークバランスを保ちたい」「今より年収アップさせたい!」など、希望条件がいくつもあることと思います。
ですがそれらが自分の中で「絶対譲れないこと」「妥協できること」にきちんと分類できているでしょうか。
希望があまりにも漠然としたものだったり、あれもこれもと迷っている状態だと紹介する方も悩んでしまいます。その結果ミスマッチな職場に転職、という悲劇が起きてしまうわけです。
💡失敗しないためには
転職動機や目的を明確にし、優先順位をつけた上で希望条件を書き出しておきましょう。そしてできることならこの10年20年先までのライフプランを持っておくと、さらに紹介者に対して自分の考えをアピールすることができます。転職成功のためには絶対欠かせない行程です。
一つの求人にこだわりすぎた

「これ以上の好待遇にはきっと二度と出会えない」と衝動的に転職を決めてしまう。これもよくありがちで、逃したくないという気持ちだけが先走ってしまい周りが見えなくなって起こす失敗です。
一見よく思えた条件も他の候補と比べてみないことにはその真価はわかりません。直感も時には当たりますが、そればかりに頼っていると失敗を繰り返す羽目に陥ります。
💡失敗しないためには
短期間に何度も転職するのは労力がかかるだけでなく、キャリア形成においても悪影響を及ぼします。複数の求人を冷静な目で比較・検討して、より自分の希望に合う求人を見つける努力が必要です。
転職エージェント選びに失敗した

連絡は遅いし、提案する求人も適当などという業者は論外ですが、エージェントとの相性の良し悪しは転職に大きな影響を及ぼします。
この「相性」には2つの視点があります。1つはその会社の特色、もう1つは担当者との関係です。
そもそもエージェントによって得意分野(診療科・地域など)は違ってきます。また担当者に関しては人と人の付き合いですから馬が合わないのはよくあることです。
この二つの点をおざなりにしてしまうと、いつまでたっても理想の転職先にはたどり着けません。
💡失敗しないためには
最初から一つに絞るのではなく3つ以上の転職エージェントに登録するのが賢いやり方です。サービスの特色や求人数を比較しながら、担当者のひととなりも探っていけば、おのずと「相性」の良いところが見えてきます。気が合わない担当者はチェンジしてもらうぐらいの気概も時には必要でしょう。
\初めての転職ならここ/
転職エージェント選びに失敗しない方法4選
医師の転職事情
医師が転職する場合、かつては医局を介するのが一般的でした。それは転職というよりは異動というのがふさわしく、医師本人の希望が反映されることは少なかったと思います。
ですが昨今その転職事情は変わりつつあるようです。
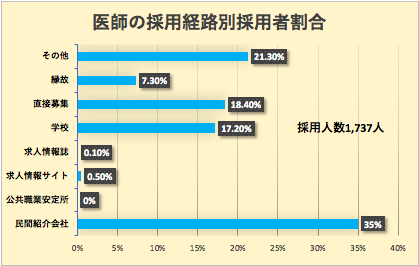
上の図は雇用側からみた採用経路別の採用者の割合を表しています。学校(医局)や縁故紹介が一定数あるものの、民間紹介会社(いわゆる転職エージェント)が全体の1/3以上を占めるようになりました。
これは転職においてはどちらかと言えば受け身の立場だった医師が、積極的に転職先を選び取る時代になってきたことを示していると言えるでしょう。
転職エージェントはその自由な転職を応援してくれる心強い味方です。
転職エージェントの転職支援
では転職エージェントで仕事を探すとどんなことを助けてもらえるのでしょう。主な支援内容を挙げておきます。
- 最適な転職先の紹介
- 転職先に関する情報収集
- 履歴書・職務経歴書の作成サポート
- 条件交渉
- 面接対策
- 現職退職時のサポート
- 転職後のフォローアップ
- キャリア形成に関する相談
病院だけでなく一般企業や公務員に至るまでさまざまな案件を扱っている転職エージェントを使うことで、視野も広がり時間や労力も節約できて気持ちに余裕も生まれてきます。
とはいえ、そのエージェント選びに苦労している方も多いのではないでしょうか。そこで、改めて失敗しない転職エージェントの選び方のポイントを紹介しておきます。
良質な転職エージェントを選ぶポイント
医師専門の転職エージェントか?担当者が医療業界に明るいか?

一般的な転職エージェントにも医師の求人はありますが、やはり医師に特化した専門転職エージェントにお願いするのが妥当です。
医療業界には特殊な慣習があり、そこをきちんと理解していないエージェントのもとでは残念な結果しか見えてきません。
また医師専門転職エージェントの中でも担当者(キャリアアドバイザー)によって知識に差があることも否めません。
まずは自分の担当者が医療業界に精通しているか、転職ノウハウを持ち合わせているかをしっかりと見極めましょう。
実績が豊富で、非公開求人も充実しているか?

実績が豊富なエージェントかどうかは求人数を見れば一目瞭然です。求人する側もお金を出して募集をかけるため、信用性・成約率などが低いところには求人を出したがりません。
求人数が多いところはそれだけ実績を出しているということです。
また非公開求人が充実していることもエージェント選択の重要なポイントです。あえて公開していないレア求人をどれだけ持っているかは、そのエージェントの信頼度を測る材料となります。
個人情報の取り扱いが適正であるか?

転職活動をするには自分の個人情報をエージェントに託さなくてはなりません。
多くのエージェントはプライバシーの取り扱いに神経をとがらせていますが、中には繊細さに欠けるところもあるので注意が必要です。
厚生労働省の認可を受けた民間職業紹介所であることはもちろんですが、加えて日本情報経済推進協会が認定しているプライバシーマークを取得している企業であればより安心して任せることができるでしょう。
要望に寄り添ってくれるか?

転職において理想が高ければ高いほどそれに見合う求人を探すのは困難になります。希望のランクを下げれば見つけやすくはなるでしょうが、後になってもう少し粘っておけばと悔いが残るかもしれません。
たとえ望むような求人がなくても相手と交渉して少しでも希望に近づけるよう努力してくれるか、簡単に「そんな求人はない」と切り捨てるかで担当者の誠意が見てとれます。
当サイトでは「医師転職サイトランキング」という記事を公開中です。こちらではエージェントのおすすめランキングや使う際のコツなど転職に関するお役立ち情報をさらに詳しく解説しています。
転職にお悩みの方、ぜひご一読ください。
まとめ
最後に今回ご紹介した情報についておさらいしていきます。
医師以外で活躍できる転職先8選
転職で失敗する理由と対処法5選
1. 求人元の下調べが不十分のまま転職してしまった
2.深く考えず知人の紹介にのっかてしまった
3.自己分析が不十分で、希望条件があいまいだった
4. 一つの求人にこだわりすぎた
5. 転職エージェント選びに失敗した
失敗しない転職エージェントの選び方4選
1. 医師に特化した転職エージェントか?担当者が医療界に明るいか?
2. 実績が豊富で、非公開求人も充実しているか?
3. 個人情報の取り扱いが適正であるか?
4. 要望に寄り添ってくれるか?
転職したくても時間もないし、何から手をつけていいかわからない。そんな方こそ「医師専門転職エージェント」を使ってみてはいかがでしょうか。
求人紹介だけでなく、無料で転職にまつわるわずらわしい手続きのサポートまでしてもらえます。もちろん「医師以外の仕事」についても相談可能です。
「医師専門転職エージェント」を使って後悔のない転職への第一歩を踏み出しましょう。


