2024年医師の働き方改革施行!労働時間短縮はできる?取組みは?

◆医師の働き方改革は具体的に何が変わるの?
◆医師の働き方改革と言っても、具体的に何をすれば良いのか分からない…
◆すでに取り組んではいるものの、順調に進んでいないんだよ…
など、どのような法改正に対して具体的に何をすればよいのかわからない医師も多いはずです。

一般企業では、2019年からすでに施行された「働き方改革関連法」。過重労働が課題となっている医師の労働環境改善に向けて、「時間外労働の上限規制」を中心とした働き方改革が、2024年4月から医師へも適用となります。
◆この記事では、医療現場の働き方改革につい2024年から何が変わる?
◆医療機関が緊急に取り組むべきことは?
◆参考になる取り組み事例は?
について、紹介しています。
この記事が、医療機関で働く医師の皆さまに少しでもお役に立てれば幸いです。
この記事では、「医師の働き方改革」以外に医師の転職の進め方や選び方、転職サイトなどをまとめた「医師転職サイトおすすめランキング」も紹介しています。転職に悩まれている方は自身に合った環境を探してみてください。
Contents
医師の働き方改革|2024年時間外労働規制はどう変わる?

一般企業では2019年4月からすでに施行されている働き方改革ですが、医療現場でも2024年4月から、いよいよ労働環境を改善する「医師の働き方改革」が施行されます。
それでは、2024年4月から施行される「医師の働き方改革」の概要を3つ挙げていますので、それぞれわかりやすく解説していきます。
〇時間外労働時間の上限規制
〇時間外割増賃金率引上げ
〇医師の追加的健康確保措置
時間外労働時間の上限規制

医師の働き方において深刻な問題となっているのが「勤務時間の長さ」。一般企業においての法定労働時間は「1日8時間まで(休憩時間1時間を除く)|1週間40時間まで」と定められており、これを超えた勤務時間が「残業時間」となります。
しかし医師の場合、当直やオンコール呼び出しなどにより勤務時間と休憩時間が不透明になりやすくなるため、長時間勤務になったり、勤務時間の管理そのものができていなかったりすることが問題となっています。
そこで、現状の医療体制を維持しつつ具体的にどのような上限規制を設定すべきか、「医師の働き方改革に関する検討会」で話し合いが行われてきました。そして、ついに2024年4月から医師にも「時間外労働時間の上限規制」や各水準が適用されることになります。
ただし、この規制にすぐに対応できない医療機関もあるため、医師の働き方や医療機関の特性に応じて大きく3つの水準に分類し、異なる上限を設定することになりました。
A水準
対象となる医師・・・診療従事勤務医(すべての医師)
時間外労働の上限・・・年960時間以下|月100時間未満(休日労働含む)
B水準
対象となる医師・・・地域医療暫定特例水準(救急医療など緊急性の高い医療を提供する医療機関)
時間外労働の上限・・・年1,860時間以下|月100時間未満(休日労働含む)
C水準
対象となる医師・・・集中的技能向上水準(初期臨床研修医・新専門医制度の専攻医や高度技能獲得を目指すなど、短期間で集中的に症例経験を積む必要がある医師)
時間外労働の上限・・・年1,860時間以下|月100時間未満(休日労働含む)
参考資料:厚生労働省医政局「令和元年6月医師の働き方改革について」

副業や派遣アルバイトをしている医師も多いと思いますが、これらの働き方をしている医師はB水準に当てはまります。あなたがどの水準に当てはまるかをしっかり確認した上、上限を守るようにすることが必要になります。
時間外割増賃金率引上げ
過剰な時間外労働を行っているにもかかわらず、それに見合った残業代が支払われていない医師が多いことも課題となっています。医師の働き方改革では、「時間外労働の賃金に対して割増率の引き上げ」も行われることになっています。
すでに大企業では適用されていますが、医療業界を含めた中小企業では2023年4月から適用されることになっており、法定時間外労働が月60時間を超えた場合に対して、「50%以上の割増賃金率」で計算して支払われることになります。
時間外労働に対して、どれだけの割増賃金率の適用となるかは下記の表で確認してください。
| 労働時間 | 支払う条件 | 医療機関(中小企業)の割増率 |
| 法定労働時間 | 1日8時間/週40時間以内 | なし |
| 法定外労働時間 | 1日8時間超過/週40時間超過 | 25%以上 |
| 法定休日労働時間 | 法定休日労働時間全て | 35%以上 |
| 深夜労働時間 | 原則22時~翌5時の間 | 25%以上 |
| 時間外労働+深夜労働 | 時間外労働が22時を超えた | 50%以上 |
| 法定休日+深夜労働 | 法定休日労働が22時を超えた | 60%以上 |
| 1ヶ月60時間を超える時間外労働 | 1ヶ月60時間を超えた時間外労働全て | 2023年4月より25%➡50%へ変更 |

2023年4月からは労働時間管理が徹底されるため、医師の時間外労働に対しても「割増された賃金が支払われる」ことになります。違反した場合は罰則が科されることがあるので、特に雇用者は注意が必要です。
医師の追加的健康確保措置
医師の健康や医療の質を確保するための対応策として、「追加的健康確保措置」にも取り組む必要があります。一般企業の労働者と比べて「多くの医師が長時間労働に強いられている」現状を踏まえ、医療機関の管理者に対して義務を課した措置です。
では「厚生労働省:医師の働き方改革の推進に関する検討会中間とりまとめ」を参考に、「追加的健康確保措置」の概要をまとめましたので見ていきましょう。
【連続勤務時間の制限】
労働基準法上の宿日直許可を受けている場合を除いて、連続勤務時間の上限を28時間までとする
【勤務間インターバル(いずれも連続勤務時間の制限を28時間とする)】
〇通常の日勤後、次の勤務までに9時間のインターバルを確保する
〇宿日直に従事する(宿日直許可がある)場合は、上限15時間の連続勤務+9時間のインターバルを確保する
〇宿日直に従事する(宿日直許可がない)場合は、上限28時間の連続勤務+18時間のインターバルを確保する
【代償休息を与える】
連続勤務時間の制限および勤務間インターバルを確保できなかった場合は、代償休息を与える
【面接指導および就業上の対応措置】
〇月の時間外・休日労働が100時間以上となる勤務医については、産業医などが「面接指導」で対応し、必要に応じて就業上の対応処置を行う
〇医療機関の管理者は、面接指導を行った医師からの報告および意見を踏まえて、就業上の対応処置を行う
参考資料:「厚生労働省:医師の働き方改革の推進に関する検討会中間とりまとめ」

常勤先からの指示でアルバイトをしたり、派遣で働いたりしている医師も多いと思いますが、複数の医療機関で勤務する医師の働き方に対しても「時間外労働時間の上限規制」と「追加的健康確保措置」ともに適用となります。
日本の医師が過重労働である理由とは?勤務実態も紹介!

病院勤務の医師は、救急患者やオンコールなど昼夜関係なく緊急医療対応に迫られることから、勤務時間がかなり不規則になりがちです。患者の容態によっては残業も重なるため、医師自身の健康にも大きなリスクをもたらすと言っても過言ではありません。
今回、医師の働き方改革が施行される大きな理由の一つが「医師の勤務環境の改善」です。昼夜を問わない救急患者の対応、診療時間外の手術や外来対応などに加え、事務作業などのタスクシフティング(業務移管)ができていないことも課題となっています。
患者の希望に応え、患者の都合に合わせて対応しなければならないため、このような過剰な医療サービスが医師の時間外労働を引き起こす要因となっています。
では、いったい医療現場の医師はどれほど過酷な労働をしているのでしょうか?「医師の勤務時間」「長時間勤務をもたらす要因」について調べましたので見ていきましょう。
医師の労働時間はいったいどれくらい?

医師は、1週間あたりどのくらいの時間働いているの?
勤務時間は年代や性別によって差がある?
「病院に勤務する医師は、本当に長時間労働になっているのか?」という実態を把握するため、令和元年に医師の勤務実態調査が行われました。そのアンケート結果を参考にまとめてみました。
常勤医師の1週間あたりの勤務時間|年代男女別
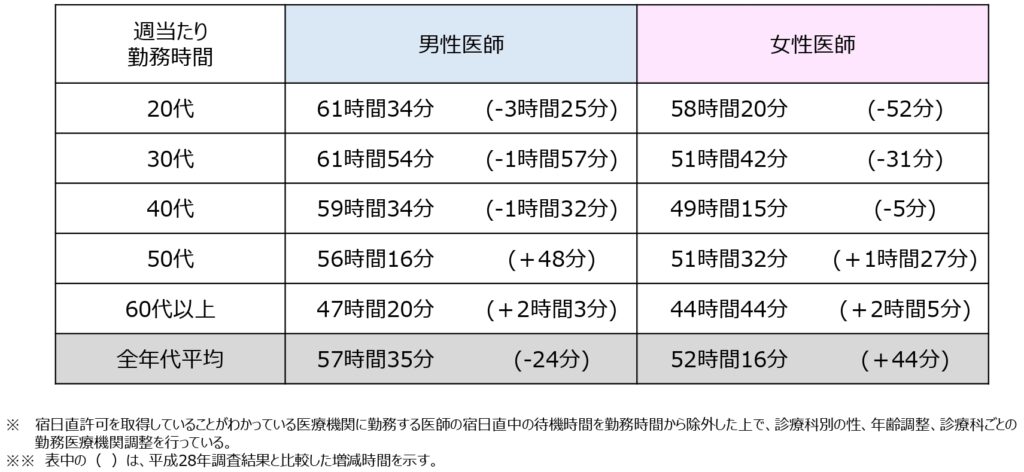
上の表から、年代男女別にみた常勤医師の1週間あたりの勤務時間についてわかることは、
〇男性は年代が上がるにつれて勤務時間が低下している一方で、女性は50代でいったん増加した後、60代でまた低下している
〇50代・60代女性医師の1週間あたりの勤務時間は、平成28年より増加しており、その増加率は男性医師より高い
〇全年代平均について平成28年と比較すると、男性医師は減少している一方で、女性医師は44分増加している

「育児と仕事を両立させたい」「医師としてのキャリアやスキルアップをしたい」と考える女性医師のために、働きやすい環境づくりに取り組んでいる医療機関が増えていると言えます。
常勤医師の1週間あたりの勤務時間|診療科別
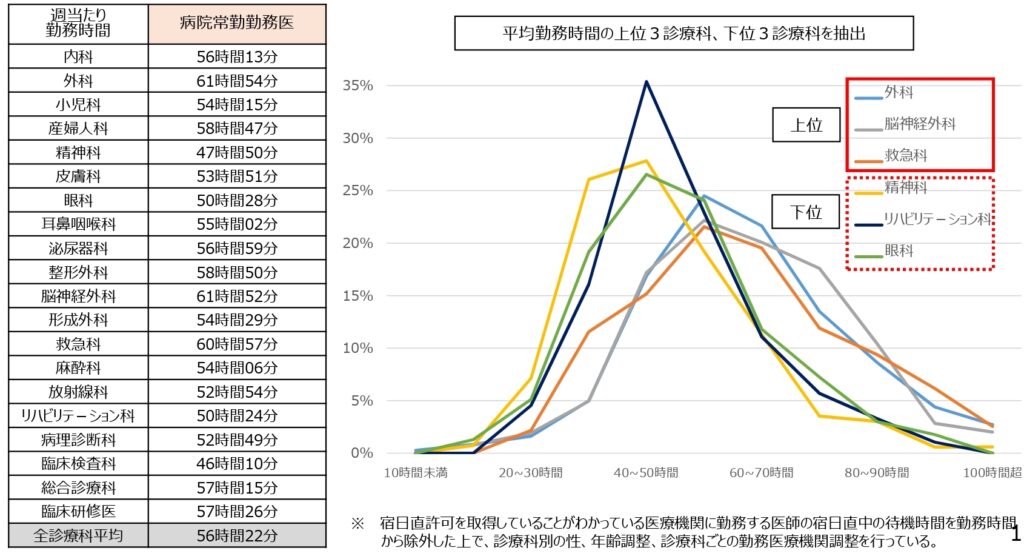
上の表から、診療科別にみた常勤医師の1週間あたりの勤務時間についてわかることは、
〇平均勤務時間が最も長かったのは、1位:外科、2位:脳神経外科、3位:救急科
〇平均勤務時間が最も短かったのは、1位:臨床検査科、2位:精神科、3位:リハビリテーション科、4位:眼科

外科・脳神経外科・救急科など、緊急手術が発生するケースが高い診療科ほど勤務時間が長くなる傾向にあり、精神科・眼科・リハビリテーション科など、宿直やオンコール対応が少ない診療科ほどが短くなる傾向にあると言えます。
なぜ、日本の医師は「超」長時間労働となっているのか?

日本の医師が「超」長時間労働となっている最大の要因は「勤務時間の長さ」であることがわかりました。では、そもそも医療現場で、なぜこのような医師の「超」長時間労働が課題となっているのでしょうか?
医師の「超」長時間労働の根本的な要因は、主に4つあると考えられます。
〇医師不足
〇当直や診療以外の事務作業
〇患者と密接した関わり方
〇医師の自己研鑽
医師不足
日本の医師が長時間労働になっている最大の要因は、単純に医師不足です。なぜなら「医師数」に対して「病院病床数」「患者受診回数」のバランスが上手く取れていないからです。
| 日本 | アメリカ | OECD平均 | |
| 人口1,000人当たりの病床数(床) | 13.1 | 2.8 | 5.5 |
| 人口1,000人当たり医師数(人) | 2.4 | 2.6 | 3.5 |
| 医師1人当たり受診回数(回) | 12.6 | 4.0 | 6.8 |
上の表から、アメリカやOECD(Organisation for Economic Co-operation and Development:経済協力開発機)平均と比べて、人口1,000当たりの医師数は少ないにもかかわらず、病床数や医療機関受診数は多いということがわかります。これだけを見ても医師不足であることが明らかです。
厚労省はこの医師数推計から計算して、2033年には日本の人口1,000人当たりの医師数が3.1人程度になると推計しています。それでも、現在のアメリカやOECDの平均値を超えることは期待できないようです。
また、医師が少ない地域や診療科では、医師1人当たりの負担が大きくなりやすいという傾向があります。このことから、日本は「国民1人当たりの受診回数は多く、受診1回当たりの費用が低い」ことも問題とされています。

もしかすると、日本の医療は「待ち時間は長いけれども、いつでも誰でも安く受診できる医療」なのかもしれません。国民には嬉しい事ですが、このことが医師の「超」長時間勤務につながっているのかもしれません。
当直や診療以外の事務作業
病院によって様々ですが、当直業務は救急外来に対応したり、入院患者の容態急変に対応したりします。どちらの場合においても、かなり多くの仕事が発生し徹夜で働くことも少なくありません。
診療以外の業務に事務作業もありますが、実は多少の医療知識と電子カルテの操作方法がわかれば、医師でなくてもできる単純作業が多いのです。これは、すでに厚労省が事務員などに置き換える(タスク・シフティング)ことを奨めているので、今後さらに改善されると期待できます。

当直で一晩働いた後でも、翌日の勤務にそのまま入ることもあり、休憩時間さえも取れない場合が多いんです。
患者に密接に寄り添った対応
症状の程度にかかわらず緊急処置を要さない場合でも、救急車や救急病院で時間外診療を利用する患者は少なくありません。このような緊急性を要さない場合であっても、医師は患者の求めに応じる必要があります。つまり、「正当な理由がない限り、患者の診療治療の求めを拒否できないという応召義務」があるためです。

「どんな状況でも、24時間対応しなければいけない」ということでない!ことはわかっていますが、医療行為は医師にしかできません。「患者の命を救うために他の人に任せられない」という使命感が強くあるんです。
スキルアップ・キャリアアップのための自己研鑽
医師は一般的な職業と異なり、医療現場では知識や手技などの情報が常に更新されているため、日々研鑽が必要になります。ここに「労働」なのか「自己研鑽」なのかという課題があります。
もし、医師の仕事が「それは自己研鑽であり、労働とはみなさない 」となれば、これは不当な労働を強いることになりかねません。一方で「労働時間が増えては困るので、自己研鑽は控えてほしい」となれば、医師の意欲低下、知識・医療技術の低下につながります。結果として、国民が不利益を被ってしまいます。

「専門科診療や治療に関する技術を習得したい」「質の高い医療を提供したい」など、職業意識の高さから日々の診療に追われながらも、自己研鑽に精をだしている医師も多くいます。このような背景も医師の長時間勤務につながる要因の1つだと考えられます。
医師の働き方改革|2024年までの取り組むべきこと


医師の長時間労働の要因は前述の解説でわかりました。そうすると、2024年施行の「時間外労働の上限規制」に向けて、医療機関は医師の勤務時間を見直す必要が出てきましたね。では、どのように取り組んでいけば良いのでしょうか?
医師の労働時間短縮を強力に進めていくための具体的な方向性として、3つの考え方が必要になります。
◆医師を雇用している医療機関は、各医療現場の状況を踏まえ、できることから自主的な取り組みを進める
◆「各医療機関における経営」や「各医療現場の責任者・指導者の立場である医師」の主体的な取り組みを支援する
◆医師の労働時間短縮に向けて、国民の理解を適切に求める周知の具体的な枠組みを早急に検討する

次の章では、これらの3つの考えに基づき、医師の労働時間短縮に向け、医療機関でも速やかにできる取り組みを紹介します。
労働時間短縮に向けた緊急的な取り組みとは?
「医療機関は勤務時間短縮に向けて積極的に取り組み、改定法令が施行される前に準備しておくことが重要」との考えから、各医療機関に「緊急的な取り組み6項目」が示されました。
1|適正な労働時間管理に向けた取り組み
2|36協定などの自己点検を行う
3|産業保健の仕組みを活用する
4|タスク・シフ ティングの推進(業務移管)
5|女性医師などへの支援
6|各医療現場に応じた医師の労働時間短縮に向けた取り組み
それでは、「医師の労働時間短縮に向けた緊急的な取り組み」の内容を詳しく見ていきましょう。
1|適正な労働時間管理に向けた取り組み
〇医師の在院時間について客観的な把握を行う
〇ICカードやタイムカードなどで出退勤時間を正確に把握し、導入されていない場合でも上司が出退勤時間の記録を確認するなど、在院時間を的確に把握する

雇用者は、「労働時間の適正な把握のために使用者が講ずべき措置に関するガイドライン」の概要も把握して、医療従事者の勤務時間を適切に把握・管理する必要があります。
2|36協定などの自己点検を行う
〇36協定の定めなく、または36協定に定める時間数を超えて残業させていないか確認する
〇医師や看護師を含む医療従事者とともに、36協定で定める時間外労働時間数について自己点検を行い、必要に応じて業務の見直し行う
〇労働基準法で義務付けられている就業規則の作成、内容確認、自己点検、その後も適用対象である医師について36協定などをきちんと周知する

〇時間外労働をさせる場合は、36協定の締結と労働基準監督署への届け出が必要
〇常時10名以上を雇用する医療機関は、始業・終業時刻や賃金などの基本的な事項について定めた就業規則を作成し届出けが必要
〇36協定や就業規則は、病院内の見やすいところに掲示するなどして従業員に周知しなければならない
3|産業保健を活用する
〇衛生委員会や産業医などの産業保健を活用し、各診療科において長時間労働となっている医師や労働環境改善に向けた対策についても、個別で話し合う必要がある

常時50名以上を雇用する医療機関では、衛生委員会を設置し産業医を1人以上選任する必要があります。また、衛生委員会を毎月1回以上、開催するようにしなければなりません。
4|タスク・シフティングの推進(業務移管)
〇医師の業務負担を軽減するため、他の職種へタスク・シフティング(業務の移管)を奨める
〇すでに示されている以下の業務については、医療安全に留意しつつ原則医師以外の職種で分担して行うことで、医師の負担軽減に努める
◎検査手順の説明や入院の説明
◎薬の説明や服薬の指導
◎静脈採血
◎静脈注射
◎静脈ラインの確保
◎尿道カテーテルの留置(患者の性別は問わない)
◎診断書等の代行入力
◎患者の移動
〇特定行為研修の受講を推し進める
〇生産性の向上と患者のニーズに対応するため、特定行為研修を修了した看護師が適切な業務を行えるよう、具体的な業務分担を検討していくことを奨める

たとえば、医療事務の補助をする「クラーク」、一定の特定行為研修を終えた看護師など、フィジシャン・アシスタント(医師の監督のもと、医療行為を一部行う医療従事者)の活用があります。このとき「全ての業務の責任は医師にある」という意識が定着していることもあるので、タスク・シフティングを奨めるとともに、医師の意識を変えることも必要です。
5|女性医師へのワークライフバランス支援
〇医師の家庭と仕事の両立支援として、「出産・育児・介護などのライフイベントでも、医療現場で働けること」や「キャリア形成が中断されることなく続けられる」など、各医療機関で短時間労働を目指した柔軟な働き方を推進する

ワークライフバランス支援の取り組みとして、院内保育所の設置、Eラーニングやシュミレーターを用いた復職支援、ワークシェアリングなどを推進しています。これらの取り組みを順調に進めるためにも、日常業務に大きな支障が出ないよう、男性医師や未婚女性医師の理解も必要になります。
6|各医療現場に応じて、労働時間短縮に向けた取り組みを奨める
〇すべての医療機関は基本的に上記1~5を前提に取り組むこととしますが、各医療機関の状況に応じては次のような状況を踏まえたうえで検討し、積極的に取り組むことを奨める
◎労働時間外において、緊急を要しない患者の病状説明などの対応は行わない
◎当直明けの労働負担を軽減するため、連続勤務時間数を考慮した退勤時刻を設定する
◎勤務間インターバルや完全休日の設定
◎複数主治医制の導入
7|行政支援
〇厚労省が運営する好事例を紹介した積極的な情報発信や医療機関への財政的支援、医療勤務環境改善支援センターによる相談支援などのを充実させる

緊急対策の取り組みに関しては、各都道府県の相談機関へ問い合わせることができます。「まだ着手できていない」という医療機関は、「働き方改革推進支援センター」などを活用して、自主的に取り組みを進めていくことがおすすめです。
労働時間短縮に効果アリ!ICT(情報通信技術)活用
医療現場の労働時間短縮の解決方法として、電子カルテの導入、オンライン診療やオンラインカンファレンスなど、ICT活用も大きな労働時間短縮に効果をもたらします。ICT活用によって期待されるメリットを4つ紹介します。
〇ビックデータ活用やAIによる分析
診断や治療が難しい現代疾患であっても、個々の症状や体質に応じて迅速・正確な検査・診断・治療が受けられる
〇ICTを活用した遠隔診療や見守り
専門医師がいない地域の患者や生活の中で孤立しがちな高齢者でも、遠隔医療によって専門医療や生活支援が受けられる
〇地域や全国の健康・医療・介護情報ネットワーク
誰でもどこにいても、患者の健康・医療・介護情報が安全に医師の間で共有され、かかりつけ医と連携しながら診療やケアが受けられる
〇ビックデータ活用によるイノベーション
様々な疾患に苦しむ患者に、最新医療やや新薬が届けられる

医療アクセスの格差を縮小できるICT活用によって、疾患に苦しんでいる患者や孤立しがちな高齢者、そして僻地や離島の住民にまで、受けられる医療が広がり、さらに医療の質も高くなることが期待できます。
医師の働き方改革|代表的な成功モデルを紹介


◆コロナ対応などを考えると、当初の計画通り進めることが難しくなった
◆中小規模な地方の病院だと、患者からの診療報酬が増えるわけでもなく対策費用ばかり増えて経営が厳しくなるよ
など、「医師の働き方改革への取り組み」が順調に進んでいない医療機関もあるのが現状です。
1|労働時間の可視化
2|他職種へのタスク・シフティング(業務移管)
3|医師同士におけるタスク・シフティング(業務効率化)
4|地域や多職種との連携
5|病棟・業務マネジメント
6|子育て環境の充実
7|ICT(情報通信技術)の活用
労働時間の可視化
勤怠時間管理システムの導入
| 病床数(床) | 359(一般:300、精神科:55、感染症:4) |
| 主病棟 | 急性期 |
【取り組みの背景】
平成30年3月の「医師の労働時間短縮に向けた緊急的な取り組み」の概要の中で、医師の在院中の正確な出退勤時間を把握することが求められたため。
【取り組みの概要】
2018年8月より、自己申告とバーコードで打刻できる勤怠管理システムを導入した。さらに正確に医師の労働時間管理を行うため、ICカードを使った勤怠管理システムを導入した。
【取り組み後の成果】
各医師のスマホやPCから、自身の出退勤時間や時間外労働時間の内容を確認することができるようになり、 時間外労働内容の可視化など、総合的に勤務管理ができるようになった。
時間外勤務申請の効率化
| 病床数(床) | 562(一般:468|精神科:50|重症心身障害児施設:44) |
| 主病棟 | 急性期 |
【取り組みの背景】
2024年4月から適用になる、医師の労働時間の上限規制に対応するため。
【取り組みの概要】
勤怠管理システムの導入に加えて、医師の意見を取り入れながら時間外勤務の申請方法や給与制度の改善にも積極的に取り組んでいった。
【取り組み後の成果】
〇各医療現場の実態に応じた労働時間管理をすることで、各診療科の公平性が重視されるようになった。
〇勤怠管理システムを導入することで、管理部門・各診療科の責任者や個々の医師が、それぞれの責任と義務を分担して勤務時間の適正化を見直していくという意識が確立された。
他職種へのタスク・シフティング(業務移管)

医師事務作業補助者(ドクターズクラーク)の採用
| 病床数(床) | 411 |
| 主病棟 | 急性期 |
【取り組みの背景】
医療従事者の業務負担を減らすために、医師のドクターズクラークを採用していたが、それでも平成30年度は離職率が23%と高く、ドクターズクラークの成果が出ないままでいた。
【取り組みの概要】
ドクターズクラークの質や仕事への意欲向上を目指した取り組みとして、コアメンバーによる情報収集や分析、勤務システムの変更、 教育・研修内容の充実などを積極的に進めていった。
【取り組み後の成果】
〇ドクターズクラークを1部署とみなし、積極的な医師へのアンケート調査の甲斐もあって質や仕事への意欲向上の意識が高まった。
〇令和元年には離職率を7%まで低下させることができた。医療現場の質を維持しつつ、医師や看護師の業務負担の軽減にもなっていることから、「医師の働き方改革」向けて大きな成果がでていると実感している。
薬剤師へのタスク・シフティング(業務移管)
| 病床数(床) | 768(一般:750|感染病:10|精神科:8) |
| 主病棟 | 急性期 |
【取り組みの背景】
〇「院外処方箋に関する件で、院外薬局から連絡があることで、患者への診療が中断されることがあり困っている」と、以前から外来対応中の医師から意見が出ていた。
〇薬剤部へ「薬に関するお問い合わせ対応業務」をシフトすることで、薬物療法の安全性を確保できるという点で、以前から薬剤師外来の検討を進めていた。
【取り組みの概要】
〇薬剤部が「お問合せに対応するための条件設定」や「お問合せ対応後の医師との情報共有手段」について整理し、「院外処方に関するお問い合わせ対応」を医師から薬剤師へ業務をシフトした。
〇投薬リスクが高く、患者への服薬指導に時間が必要な患者(抗がん剤治療、C型肝炎治療中の患者など)に対して薬剤師が外来にて服薬指導を行った。
【取り組みの後の成果】
〇薬剤部が「院外処方に関するお問い合わせに対応する」ことで、
①医師が患者とふれあう時間が増えた
②問い合わせのために来院した患者が、院外薬局で待つ時間が7分以上短縮された 。
〇「薬剤師外来部」を設置したことで、服用する薬の継続期間が延び、副作用のため中止するという患者が減少した。
医師同士におけるタスク・シフティング(業務効率化)

宿日直医システムの見直し
| 病床数(床) | 520 |
| 主病棟 | 高度急性期 |
【取り組みの背景】
夜間の宿直勤務は通常の勤務形態であるにもかかわらず、「時間外勤務手当」と「法定深夜割増手当」が未払いであることが労基署の調査でわかった。
【取り組みの内容】
〇医長・副医長・部長クラスにも夜間の宿直勤務を受け持ってもらい、医師の間で業務不均衡を失くしていった。
〇土曜診察を徐々に縮小させていき、最終的に救急部を残して原則廃止した。
〇土曜診察の見直しについて、患者への周知を院長名で説明掲示を行った。
【取り組み後の成果】
〇H28年4月の医師の平均残業時間は94時間以上であったが、H29年3月には41時間にまで減少した。
〇医師は患者に対して、これまで以上に丁寧な対応ができるようになった。
各診療科にチーム・複数主治医制を導入
| 病床数(床) | 411 |
| 主病棟 | 急性期 |
【取り組みの背景】
1人主治医の場合には夜間や休日の対応が余儀なくされたり、診療科の間では「働き方改革」への意識の格差があったりなど課題が生じていたため、一貫した取り組みが必要であった。
【取り組みの概要】
各診療科に「チーム・複数主治医制」の導入や「休日当番医システムの確立」を行うため、各診療科へのヒアリ ングの実施、病院の診療システムとして上層部による方針を決定し取り組んだ。
【取り組み後の成果】
〇上層部からの指示後も以前から続けていた診療科との情報共有を行い、これが可能である認識を確立した。
〇これらの課題指示後の数ヶ月の進捗調査では、全診療科において導入済との結果が得られた。その実態や問題点に関しては今後も定期的な調査を行っていく。
地域や多職種との連携

病病・病診連携
| 病床数(床) | 230 |
| 主病棟 | 急性期 |
【取り組みの背景】
急性期病院として一般外来で医療資源を割くよりも、入院・救急・検査・診断・紹介などの患者を中心とし た専門外来に特化して、集中的に投入すべきだという病院としての方針。
【取り組みの概要】
〇一般外来の一部廃止。
〇17時~19時において、一般患者を対象とした外来診療の廃止。
〇かかりつけ医と定期的な研修会を行う。
〇渉外の専従者を置き、 登録医を中心に新規の開業医を含めて定期的に訪問する。
〇開業候補地や空き物件の紹介、開業後の医療従事者の人材提供などの開業支援。
【取り組み後の成果】
逆紹介率は約70%から98.4%へ、紹介率は約50%から61.7%まで改善(2008年度➡2017年度)
病棟・業務マネジメント

病状説明は診療時間内で行う、患者や家族への周知徹底
| 病床数(床) | 874(一般:827|精神科:39|結核病:6|感染症:2) |
| 主な病棟 | 急性期 |
【取り組みの背景】
県内の医療機関関係者が参加した「働き方改革に関する座談会」において、患者への病状説明は原則、県内の医療機関同士が連携して診療時間内で行う方針となったため。
【取り組みの概要】
〇県内の医療機関同士が連携し、「患者への病状説明などは診療時間内で行う」ことについて、患者及び家族にポスターなどで周知した。
〇複数主治医制の導入を積極的にすすめた。
【取り組み後の成果】
これらの取り組みに関して、医師へアンケートを実施したところ、「効果あり」という回答が43.8%、「患者や家族から苦情はなかった」と回答したのは93.8%であった。
子育て環境の充実

院内・病児保育完備、男性医師の育児休暇取得の推奨
| 病床数(床) | 540(一般:500|精神科:40) |
| 主病棟 | 急性期 |
【取り組みの背景】
全医師133名のうち女性医師は21名。今後も女性医師は増えていくと予想されるため、中断することなく継続してキャリアを形成しやすい環境を整える必要があった。
【取り組みの概要】
〇院内保育所を完備、休日・夜間保育、病後児預かり、などを導入し、子育て医師に働きやすい環境を整えた。
〇育児中の女性・男性医師の子育て支援として、各医師の要望に応じて当直や病棟勤務、時間外勤務などを免除した。
〇女性医師の出産に対して産休・育休を取得、休業中は当院の所属として派遣医局にも配慮した。
〇男性医師の育休取得を推奨し、妻の出産・育児にも柔軟に対応できるように配慮した。
【取り組み後の成果】
〇産休・育休取得は女性医師7名、男性医師1名
〇当直や病棟勤務免除は女性医師11名、男性医師1名
〇育児などの職場復帰支援は4名
ICT(情報通信技術)の活用

電子カルテシステムの導入
| 病床数(床) | 473 |
| 主病棟 | 急性期 |
【取り組みの背景】
救急搬送件数が京都府の中で一番多く、特に重症患者の搬送が多いことが、医師の時間外労働を引き上げる要因となっていた。
【取り組みの概要】
患者のバイタルデータなどが瞬時に電子カルテシステムに反映される「スポットチェックモニター」を導入した。
【取り組み後の成果】
〇バイタル測定結果が自動転送されるので人的な入力ミスがなくなり、医師ともタイムリーな情報共有ができるようになった。
〇バイタル測定値をもとに自動算出された早期警告スコアが、タイムリーに医師に報告できるようになった。その結果、重症化を未然に防ぐ仕組みを構築でき、同時に看護師の時間外労働の削減にも成果がでている。
AI問診の導入
| 病床数(床) | 322 |
| 主病棟 | 急性期 |
【取り組みの背景】
〇外来診察での待ち時間の長さが課題であった。以前から診察補助の意見がでていたものの、医師や看護師も多忙で対応できていなかった。
〇医師・看護師ともにパソコン作業の多さがモチベーションを低下させていたので、これらの課題解決に対して若手医師を中心に取り組んだ。
【取り組みの概要】
患者はAI問診タブレットを操作しながら問診を行う ➡ 問診結果は医師や看護師のパソコン画面へ出力される ➡ 適切に修正しカルテに確定保存する ➡ これを機に問診業務を看護師から事務職担当へ変更した。
【取り組み後の成果】
〇AI問診導入後は、医師や看護師の業務負担を軽減でき、事務職のモチベーションアップも同時に達成できた。
〇外来診察での問診の待ち時間を減らすことにも達成。
〇院内に、新しいAI技術の導入に成功という明るいニュースを広めただけでなく、積極的に課題に取り組むという雰囲気を作ることにも成功した。
参考資料:厚生労働省「第16回 医師の働き方改革に関する検討会」参考資料1(平成31年1月11日)より抜粋
まとめ
最後に、「医師の働き方改革として2024年4月から施行される概要」と「労働時間短縮に向けた取り組み」についてをまとめてみました。
2024年医師の働き方改革はどう変わる?
〇時間外労働時間の上限規制
すべての診療従事勤務医における時間外労働時間の上限規制は、年960時間以下|月100時間未満(休日労働含む)となる
〇時間外割増賃金率引上げ
法定時間外労働が月60時間を超えた場合に対して、「50%以上の割増賃金率」で計算して支払われる
〇 医師の追加的健康確保措置
医療機関の管理者は、医師の健康や医療の質を確保するための措置を実施する
医師の労働時間短縮に向けた緊急的な取り組みとは?
1|労働時間管理の適正化に向けた取り組み
2|36協定などの自己点検
3|産業保健の仕組みを活用する
4|タスク・シフ ティングの推進(業務移管)
5|女性医師などへの支
6|各医療現場に応じた医師の労働時間短縮に向けた取り組み
7|医師の働き方を変えるICT活用
医師は高度な専門技術を必要とする職業であることから、医師不足や勤務時間など、まだ様々な課題が残っています。とは言え、あと数年で改善していかなければなりません。この記事を、ぜひ活用いただければと思います。


